Meeting Summary
Este seminario especializado financiado mediante una contribución independiente realizada por OM/Vifor Pharma reunió a facultativos especializados en cirugía vascular, ginecología y dermatología de Pakistán, Egipto, Turquía, Líbano y Alemania para debatir acerca del manejo actual de la enfermedad venosa crónica y la enfermedad hemorroidal (EH). El seminario estuvo compuesto de presentaciones plenarias y debates interactivos sobre estudios de casos, permitiéndose a delegados y ponentes participar en discusiones de mayor nivel sobre cuestiones candentes en este campo.
EPIDEMIOLOGÍA, FACTORES PREDISPONENTES Y FISIOPATOLOGÍA DE LA ENFERMEDAD HEMORROIDAL
Epidemiología
La escala de la EH es difícil de cuantificar debido a las concepciones equivocadas que los pacientes tienen sobre la salud anal y a la práctica deficiente por parte de los médicos y de la industria sanitaria en general. Sin embargo, las estimaciones sugieren que las hemorroides tienen una alta tasa de prevalencia, con 10 millones de pacientes anuales que sufren los síntomas en EE. UU. y con >50 % de la población de más de 50 años que afirma haber padecido EH alguna vez.1
Los pacientes consideran de forma equivocada que muchas enfermedades benignas o malignas de la zona anal están relacionadas con la EH. Por ejemplo, >50 % de los pacientes que presentan cáncer de recto distal afirman haber sufrido una EH que empeoró un poco en las semanas previas. Además, puede que muchos pacientes se diagnostiquen y se traten ellos mismos enfermedades tales como fisuras anales, prurito o condilomas acuminados como si fueran una EH. Esta práctica de autodiagnóstico, con el correspondiente riesgo de administración de un tratamiento erróneo, cuenta con el apoyo de algunos organismos aseguradores que buscan mantener un número más bajo de consultas médicas y reducir la cobertura de recetas pagadas. Además, es posible que los médicos prefieran prescribir medicamentos antihemorroidales antes que llevar a cabo investigaciones detalladas sobre la verdadera naturaleza de la enfermedad anal.
Existen datos históricos, tomando como referencia los registros del Servicio Nacional de Salud del Reino Unido, que muestran que, en la década de los 70, el 44 % de los habitantes había acudido al médico general alguna vez en la vida por culpa de síntomas hemorroidales; la prevalencia de intervenciones quirúrgicas por EH era ~4,5 %. Datos epidemiológicos más recientes del St Mark’s Hospital y el Academic Institute de Londres (Reino Unido), considerados la meca de la cirugía colorrectal en Europa, muestran una prevalencia de la EH del 13−16 % entre la población general.2 La prevalencia real es probablemente un poco inferior, ya que la desinformación de los pacientes o de médicos generalistas con menos experiencia puede provocar que se inflen los porcentajes de forma errónea. Datos de los EE. UU. indican que la EH afecta a unas 40−50 personas de cada 100.000 (1,2 millones/300 millones).3,4 En EE. UU. se realizan al año >32,000 operaciones, y Medicare y las compañías de seguros pagan los costes de 1,5 millones de recetas relacionadas con la EH. Además, cada año, millones de personas recurren a fórmulas de venta sin receta, hierbas medicinales o medicinas alternativas.
Factores de predisposición
Se han propuesto varios factores de riesgo potenciales para la EH entre los que se incluyen: estacionalidad, ocupación, enfermedades psiquiátricas, tradiciones culturales, ropa ajustada, hábitos alimentarios, postura erguida, herencia genética, síndrome del intestino irrıtable y anomalías en el tono del esfínter. Entre los factores de riesgo probados científicamente se encuentran: cambios hormonales durante el embarazo y la lactancia, envejecimiento, una dieta falta de fibra o diarrea crónica, coito anal, estreñimiento y esfuerzos prolongados durante la defecación. Las personas con edades compredidas entre los 45–65 años son las que manifiestan síntomas de EH con más frecuencia. Parece que el género no afecta a la prevalencia de la EH, aunque se sabe que el embarazo aumenta los síntomas.
Fisiopatología
Existe un estudio que investigó las ondas eléctricas asociadas con el muestreo en pacientes ambulatorios: la respuesta que se produce cuando las heces se desplazan hacia la parte inferior y una persona contrae su esfínter para empujar las heces hacia adentro. El muestreo produce dos tipos de ondas: la onda ultra lenta y la onda ultra lenta gigante. Estos dos tipos de ondas aumentaban un 30 % en personas con EH con prolapso en comparación con individuos de un grupo control, y el número de ondas por hora también aumentó de forma significativa (p<0,05) en pacientes con EH con prolapso. Además, los potenciales picos en el esfínter tomados durante el día y durante la noche fueron significativamente más elevados en comparación con los individuos control. Estos datos muestran una fisiología anorrectal diferente en pacientes con EH, aunque la causalidad aún no se ha determinado. En la mayoría de los casos, estas anomalías mejoran notablemente al realizar una hemorroidectomía.5 Asimismo, la presión anal en reposo aumentaba en los pacientes con EH aparente sin que se produjese ningún cambio relevante en el grosor del esfínter interno.6
El cizallamiento de ligamentos es una característica fundamental de la fisiopatología de la EH (Figura 1). La realización de esfuerzos provoca congestión venosa mediante el bloqueo del retorno venoso, lo que produce un aumento de la presión venosa. El espacio disponible para el paso de las heces y la mucosa se afina debido a este estiramiento, y las enzimas o mediadores también contribuyen al deterioro del tejido de sustentación de las almohadillas anales. La metaloproteinasa de matriz 9 (MMP-9), que desempeña un papel fundamental en la fisiopatología de la enfermedad de Crohn, experimenta una sobreexpresión en el tejido con EH, y actúa en la degradación de proteínas extracelulares tales como la elastina, la fibronectina y el colágeno.7 El sobreesfuerzo crónico con el consiguiente aumento de presión, estiramiento de vasos, congestión y estiramiento de la mucosa, acaba por producir el cizallamiento de estos ligamentos, lo que conduce a la migración hemorroidal hacia abajo, sobre todo durante la defecación. En aquellos casos en que los ligamentos permanecen parcialmente intactos, las hemorroides vuelven a su posición original tras el esfuerzo. No obstante, cuando se pierden todos los ligamentos, la hemorroide se descuelga y no vuelve a su posición original.
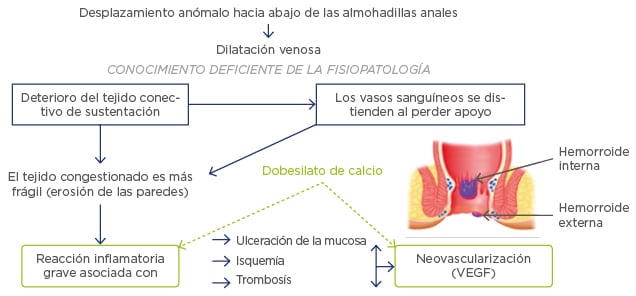
Figura 1: Fisiopatología de la enfermedad hemorroidal.12
VEGF: factor de crecimiento del endotelio vascular.
Las hemorroides tienden a la hipervascularización (Figura 1). La MMP-9 y la proteinasa asociada MMP-2 promueven la actividad angioprolierativa mediante el factor de crecimiento transformante β (TGF-β).8 La expresión de la endoglina (CD105) – (lugar de fijación de TGF-β), el factor de crecimiento endotelial vascular (VEGF) y la densidad microvascular aumentan todos en la EH de los Grados III–IV.7,9 Aparte de los cambios microvasculares, las ramas terminales de la arteria rectal superior que riega la almohadilla anal presentan diámetros mayores y un mayor flujo sanguíneo, lo que se relaciona con la gravedad de la EH. En un canal anal normal (CA) una túnica media engrosada forma una estructura semejante a un esfínter; pero en la EH este mecanismo esfinteriano desaparece. La pérdida de este mecanismo promueve el flujo sanguíneo aún más junto con el aumento de la vascularización.10 Estos cambios son resistentes a la cirugía, y es probable que motiven recidivas. La alteración de la regulación del tono vascular, que se relaciona con los cambios en el músculo liso vascular y en el endotelio, siendo probable que contribuya a la fisiopatología como denota la dilatación/distorsión venosa y el aumento en la producción de óxido nítrico de efecto vasodilatador en el tejido afectado por EH.7,11 Además de los mecanismos anteriores, se produce inflamación severa de la pared vascular y el tejido conectivo en el interior del tejido hemorroidal, y se ha demostrado que esto está relacionado con complicaciones como isquemia, trombosis y ulceración de la mucosa (Figura 1).12
En resumen, entre los principales rasgos de la fisiopatología de la EH se incluyen cambios estructurales en los tejidos de sustentación en el CA, cambios morfológicos en la vasculatura existente y amplia neovascularización; también cambios inflamatorios en la pared vascular y el tejido conectivo.
SIGNOS Y SÍNTOMAS CLÍNICOS
Clasificación
La Sociedad Americana de Cirujanos Colorrectales (ASCRS) ha elaborado una serie de recomendaciones para el diagnóstico de la EH, y la Sociedad Europea de Coloproctología (ESCP) se encuentra actualmente desarrollando criterios diagnósticos propios. Las recomendaciones de la ASCRS destacan que el diagnóstico de la EH casi siempre tiene carácter clínico. Debe confeccionarse un historial e incluir datos relativos a la amplitud, gravedad y duración de los síntomas, así como información sobre sangrado, prolapso, dolor y cuestiones de higiene. Cuestiones relativas al estilo de vida como la ingesta de fluidos y fibra deben también ser considerados, así como el análisis de los hábitos intestinales, incluyendo frecuencia, consistencia y facilidad en la evacuación.
El examen físico debería incluir de rutina examen visual, digital y anoscópico. El médico debe buscar evidencias de trombosis; patología anorrectal concomitante, sobre todo fisuras, fístulas y abscesos; y, como elemento fundamental, evidencias de enfermedad de Crohn. La existencia de una historia de cuadros relacionados con EH, como enfermedad inflamatoria intestinal u otros problemas rectales debe también ser investigada. Asimismo, el uso de fármacos que agraven la EH como la metformina, o de fármacos que aumenten el riesgo de sangrado como la aspirina, debe consignarse.
La EH se gradúa de menor a mayor intensidad con una escala de I a IV (Tabla 1). El Grado I se define por la presencia de vasos hemorroidales prominentes sin prolapso. La patología es interna, puede visualizarse por anoscopia, y es probable que el paciente se queje de sangrado, algún escape e incomodidad. El Grado II se caracteriza por prolapso al realizar la maniobra de Valsalva, esfuerzo y defecación. No obstante, los ligamentos conservan suficiente integridad como para reubicar las hemorroides. El Grado III se diferencia del Grado II porque, a pesar de que los ligamentos se conservan intactos hasta cierto punto, el prolapso necesita reducción manual. Por último, la EH en Grado IV se plantea cuando no quedan ligamentos intactos; las hemorroides quedan en prolapso crónico y no pueden ser reducidas manualmente.

Tabla 1: Clasificación de la enfermedad hemorroidal.
Existe una clasificación menos conocida basada en resultados anatómicos y orientada a la descripción de la dificultad que plantea la cirugía correctora. Las hemorroides primarias están prolapsadas y suelen aparecer en tres puntos habituales en las almohadillas anales. Las hemorroides secundarias se clasifican por la aparición de hemorroides adicionales entre las tres principales; ello aumenta la dificultad de la cirugía por el mayor riesgo de constricción. Es también más dificil conseguir que el paciente quede satisfecho ya que, para evitar la constricción es probable que sea preciso dejar in situ algún prolapso menor. Por último, el grado más grave corresponde a las hemorroides circunferenciales, que aumentan la dificultad inherente a todos los problemas antes descritos.13
Síntomas
Los síntomas de la EH pueden clasificarse como directos (sangrado, hemorroides palpables y prolapsadas) o indirectos (ano húmedo con manchado e incomodidad, y trombosis que genera dolor). El sangrado por hemorroides suele ser de color rojo claro, sin dolor y se distingue por las gotas de sangre que quedan en el retrete tras la defecación. Si no existe un origen claro del sangrado tras el examen anorrectal, o si el paciente reúne factores de riesgo significativos para neoplasia colorrectal, no debe atribuirse entonces el sangrado a las hemorroides hasta realizar una evaluación adecuada del colon.14 Dependiendo del perfil de riesgo de cáncer colorrectal, puede ser recomendable realizar una colonoscopia, o un procedimiento más económico como la sigmoidoscopia. Además del sangrado, otros factores de riesgo son la edad, el historial familiar y la presencia de cuadros anteriores relacionados con cáncer intestinal como enfermedad inflamatoria intestinal, cáncer de mama o patologías ováricas.
En circunstancias normales, la EH es indolora, y el paciente sólo se queda de incomodidad. El dolor aparece junto con la trombosis, especialmente en el caso de las hemorroides externas; o bien si una hemorroide interna de cuarto grado se estrangula. Problemas relacionados como un absceso subyacente o una fisura anal pueden también producir dolor.
Examen físico
El examen físico debe incluir examen digital y anoscopia. Debe inspeccionarse la zona perianal en busca de papilomas anales, hemorroides externas, dermatitis perianal debida a secreciones anales o manchado por heces, fístulas en el ano o fisuras anales. El esfuerzo puede facilitar el examen físico en casos de hemorroides internas. Debe recurrirse al examen digital para evaluar masas anorrectales anómalas, estenosis anales y cicatrices, y el tono del esfínter anal. En hombres mayores, los síntomas prostáticos subyacentes al esfuerzo durante la micción deben evaluarse formando parte del diagnóstico diferencial.
Durante la anoscopia deben tenerse en cuenta tamaño de las hemorroides, ubicación, gravedad de la inflamación y sangrado. Esta evaluación debe ayudar a decidir si está indicada la cirugía y cuál sería la forma más adecuada. La retroflexión intrarrectal del colonoscopio o anoscopio transparente con endoscopio flexible permite una visualización excelente del CA y, en la mayoría de los casos, permite también la grabación de imágenes.15
MANEJO QUIRÚRGICO DE LA ENFERMEDAD HEMORROIDAL
Están disponibles diversos procedimientos quirúrgicos para el tratamiento de la EH; lamentablemente, ninguno de ellos es el ideal, y es por ello que es preciso meditar a conciencia cuál es la mejor técnica para cada paciente. Antes de plantear la cirugía deben considerarse en conjunto la presentación clínica, la gravedad de la enfermedad y el riesgo de recidivas. Asimismo, aunque puedan resultar eficaces, los procedimientos clásicos se asocian a un dolor considerable y, en algunos casos poco habituales, a complicaciones graves.
Dependiendo del grado de la EH a abordar, el médico puede plantearse la intervención en términos de estilo de vida, fármacos o procedimientos en la consulta como la ligadura con bandas elásticas o la crioterapia antes de realizar intervenciones quirúrgicas. No obstante, en EH de grados III y IV y en casos refractarios de Grado II, a menudo la cirugía se hace necesaria. La hemorroidectomía abierta (Milligan-Morgan) y cerrada (Fergusson) representa a los procedimientos habituales ‘clásicos’. La popularidad de estos procedimientos varía por regiones, siendo el método Milligan-Morgan más común en Pakistán, y el Fergusson más habitual en EE. UU. por ejemplo. En la actualidad se dispone también de formas más modernas de hemorroidectomía empleando dispositivos que emplean energía como LigaSure™ (Medtronic, Minneapolis, Minnesota, EE. UU.) o la ablación por láser. Asimismo, en la actualidad se pueden aplicar procedimientos que no contemplan la excisión de la almohadilla anal prolapsada, sino que intentan restablecer la anatomía y la fisiología del CA, como la hemorroidopexia y la ligadura de arterias hemorroidales (LAH) con anopexia.
Hemorroidectomía
Se recurre a tratamiento quirúrgico en torno al 5−10 % de los casos de EH. Las complicaciones más comunes son retención de orina, dolor, sangrado, estenosis anal asociada a cirugía abierta, fístula perianal, incontinencia y recidivas. La tasa de complicaciones varía entre el 3 y el 12 % y, aunque no sean frecuentes, algunas como la estenosis anal son de difícil tratamiento. Muchos pacientes evitan la cirugía hasta sufrir prolapso circunferencial de la almohadilla anal, etapa en que la cirugía se vuelve complicada y en que es difícil conseguir satisfacción por parte del paciente. Hasta el momento se ha descrito el abordaje Milligan-Morgan como el procedimiento quirúrgico de referencia para EH. No obstante, aunque es posible conseguir buenos resultados en EH con Grado III temprano, en los casos de prolapso circunferencial, el tejido no escindido provoca la insatisfacción del paciente.
La técnica Milligan-Morgan y la hemorroidectomía de Fergusson tienen resultados similares en términos de dolor, complicaciones postoperatorias, cicatrización y duración de la cirugía. El que se elija una u otra técnica es probable que esté influido por la experiencia personal del cirujano y por las preferencias del paciente.16 La comparación con la hemorroidectomía abierta clásica demostró una reducción significativa del tiempo de cirugía con LigaSure. Se ha demostrado que se trata de un procedimiento seguro y eficaz, con menor pérdida de sangre y dolor postoperatorio, así como con un menor número de complicaciones en comparación con la hemorroidectomía convencional. Asimismo, la técnica es más sencilla, ya que no es necesario emplear suturas y se reduce la necesidad de hemostasia.17 No obstante, no se han demostrado estas ventajas en todos los estudios, y hay costos adicionales relacionados a esta técnica.
Técnicas mínimamente invasivas
Las deficiencias en los procedimientos quirúrgicos clásicos han llevado al desarrollo de nuevas técnicas que pretenden reducir el dolor postoperatorio, el tiempo de recuperación, las complicaciones y disminuir la tasa de reincidencias. Por desgracia, la evolución actual apunta a que conseguir algunos de estos objetivos es difícil sin inconvenientes; por ejemplo, las ténicas que limitan el dolor postoperatorio pueden suponer una mayor tasa de recidivas.
Cada vez se utiliza más la técnica mínimamente invasiva de la mucopexia, con o sin resección de la mucosa y LAH. La mucopexia, también conocida como reparación rectoanal (RRA), pretende corregir la fisiopatología subyacente a la EH, al tiempo que se conserva el anodermo sensible, volviéndose con rapidez a la vida normal sin dolor y aumentando la satisfacción del paciente.18 El inconveniente es una tasa de recidiva levemente mayor, aunque el procedimiento puede repetirse en estos casos.
La hemorroidopexia se introdujo hace aproximadamente una década. Esta técnica consiste en la resección de la mucosa y de la submucosa con la grapadora circular a 4–5 cm sobre la línea pectínea, una zona indolora. Tras la resección, se unen las mucosas distal y proximal mediante la grapadora. El procedimiento interrrumpe el flujo sanguíneo arterial a las hemorroides, lo que permite la retracción del plexo hemorroidal, y coloca en su posición normal la almohadilla anal. En una revisión sistemática, la hemorroidopexia conllevaba un menor dolor postoperatorio y una mayor satisfacción del paciente (razón de probabilidad: 2,33; p=0,003), aunque también mayor tasa de recidivas (OR: 3,48; p=0,02), en comparación con la hemorroidectomía. La tasa de complicaciones no presentaba diferencias significativas entre ambas técnicas (20 % frente al 25 %, p=0,06, para la hemorroidopexia y la hemorroidectomía, respectivamente).19 No obstante, la hemorroidopexia se asocia con ciertas complicaciones graves, entre las que se encuentran la hemorragia de la anastomosis, que precisa de transfusión sanguínea, y la sepsis pélvica, que exige colostomía.
La LAH se implantó hace muchos años, aunque esta técnica se asoció con una tasa de recidiva muy alta. Recientemente se ha combinado con la RRA (LAH-RRA), lo que ha dado lugar a una tasa de recidiva aceptable. El procedimiento combinado resultante supone un tratamiento efectivo y mínimamente invasivo para la EH de grados III y IV.20 Existe equipamiento especializado que permite la localización de las arterias hemorroidales a través de una guía de ecografía Doppler, con la posterior ligadura mediante la sutura insertada en el dispositivo. La ligadura arterial reduce el flujo sanguíneo a la almohadilla anal, mientras que la fase posterior del procedimiento emplea una sutura continua para colocar la almohadilla anal en su posición normal. La totalidad del procedimiento se efectúa sobre la línea pectínea para evitar el dolor. Es relativamente sencillo dominar la técnica, que deja un aspecto más natural que los procedimientos de hemorroidectomía clásicos. El volumen de datos disponibles sobre la efectividad de la LAH-RRA es cada vez mayor, y las directrices del National Institute for Health and Care Excellence (Instituto nacional para la excelencia sanitaria y asistencial [NICE]) británico afirman que la LAH representa una «alternativa eficaz a la hemorroidectomía convencional o a la hemorroidopexia a corto y medio plazo sin grandes problemas de seguridad».21-29
Experiencia real con la ligadura de arterias hemorroidales y la reparación rectoanal en Pakistán
Recientemente se ha llevado a cabo un estudio de observación prospectivo en las unidades de cirugía general de tres hospitales para valorar la LAH-RRA. Se sometió a pacientes (N=150) con EH sintomática de grados III o IV o con ligadura defectuosa por bandas para grado II a LAH-RRA, administrándoseles tratamiento postoperatorio durante dos semanas con dobesilato de calcio flebotónico. Los resultados, entre ellos las complicaciones postoperatorias y el dolor, se evaluaron durante un seguimiento de un año, con visitas médicas a los dos y a los seis meses.
La mayoría de los pacientes (n=116) eran hombres, con una media de edad de 45 años. El tiempo medio (rango) de la operación fue de 45 minutos (35−65 minutos), con una media de 7 LAH y 3 RRA por paciente. La estancia hospitalaria media por paciente fue de 19 horas (14−48 horas). Se presentaron algunos problemas iniciales en forma de dolor postoperatorio (18 pacientes necesitaron analgésicos opiáceos y cuatro pacientes refirieron dolor excesivo que, en dos de los casos, se prolongó cinco días). No obstante, estos problemas dejaron de persistir tras unos intentos más diligentes de desarrollar el procedimiento RRA sobre la línea pectínea. Entre las complicaciones postoperatorias iniciales figuraban la retención de orina (n=5) y la hemorragia leve autolimitante (n=7). La satisfacción de los pacientes fue alta (83 %) aunque el estudio estaba limitado por la falta de un seguimiento a largo plazo y de un grupo de comparación. En resumen, LAH-RRA es un método quirúrgico seguro que puede reducir los síntomas de la EH de grados II y III con una alta satisfacción del paciente.
MANEJO MÉDICO
El manejo médico de las hemorroides está indicado siempre y resulta suficiente en > 50 % de los casos. Las estrategias terapéuticas comprenden una combinación de derivados de flavonoides, dobesilato de calcio, regularización de la motilidad intestinal y de la defecación, asesoramiento general y dietético para tratar el estreñimiento y tratamientos tópicos (por ejemplo, dobesilato de calcio con dextrometorfano o lidocaína).
El algoritmo de tratamiento para las hemorroides en grados I y II se recoge en la Declaración de consenso de la Sociedad de Cirujanos de Pakistán y de la Asociación Médica de Pakistán (PMA) emitida en 2006, y recomienda un cambio en la dieta y en los hábitos, fracción flavonoide micronizada purificada (FFMP) y tratamiento tópico. La FFMP es una terapia flavonoide y, como tal, su acción consiste en la prolongación del efecto vasoconstrictor de la noradrenalina en la pared venosa, en el aumento del tono venoso y, en consecuencia, en la reducción de la capacitancia venosa, la distensibilidad y la estasis venosa. Además, los flavonoides favorecen el retorno venoso, reducen la hipertensión y protegen las válvulas venosas de la inflamación y la destrucción causadas por los leucocitos, por lo que ayudan a prevenir la aparición del reflujo.
Desde que se formularon las recomendaciones en 2006, se ha extendido más el uso del dobesilato de calcio flebotónico. El dobesilato de calcio ya había demostrado con anterioridad su eficacia en el tratamiento de la retinopatía diabética y de la insuficiencia venosa crónica, y entre sus efectos beneficiosos se encuentran la disminución de la permeabilidad capilar y la agregación plaquetaria, de la viscosidad sanguínea y de las hemorragias y el aumento del transporte linfático. Asimismo, el dobesilato de calcio dirige su acción a dos características fisiopatológicas de la EH (Figura 1): los efectos antiinflamatorios se han demostrado tanto de forma indirecta, mediante las reducciones en la captación de leucocitos, como directa, mediante la inhibición de los mediadores inflamatorios; y los efectos antiangiogénicos se han demostrado tanto con reducciones de la expresión de la VEGF y el bloqueo de la angiogénesis inducida por el VEGF como con el bloqueo de la actividad del factor de crecimiento del fibroblasto.30-36
Evidencias de la eficacia de los flebotónicos en la enfermedad hemorroidal
El dobesilato de calcio está indicado en el tratamiento de la EH que no requiera cirugía. Asimismo, la terapia con dobesilato de calcio puede emplearse en el marco de un tratamiento que contemple la intervención quirúrgica. El tratamiento previo a la cirugía se puede utilizar para reducir la inflamación en el periodo previo a la intervención, pudiéndose utilizar el dobesilato de calcio en el postoperatorio para reducir los síntomas y ayudar en la curación.
Cochrane efectuó una revisión sistemática de la evidencia para los flebotónicos en la EH.37 La revisión identificó 24 ensayos elegibles, aleatorizados y controlados, 20 de los cuales resultaban aptos para su inclusión (N=2,344). Los flebotónicos demostraron tener un efecto beneficioso estadísticamente significativo en comparación con el placebo respecto a los resultados del prurito (OR: 0,23; 95 % intervalo de confianza [CI]: 0,07–0,79; p=0,02), de las hemorragias (OR: 0,12; 95 % IC: 0,04–0,37; p=0,0002); el sangrado post-hemorroidectomía (OR: 0,18; 95 % IC: 0,06–0,58; p=0,004), la secreción y la filtración (OR: 0,12; 95 % IC: 0,04–0,42; p=0,0008) y la mejora general de los síntomas (OR: 15,99; 95 % IC: 5,97–42,84; p<0,00001).37 El dolor fue el único síntoma valorado en el que no se logró una mejora significativa en comparación con el placebo.
Existen tres estudios en inglés que evalúan la eficacia del dobesilato de calcio en la EH. Sarabia et al.38 condujó un estudio doble ciego durante cuatro semanas con el dobesilato de calcio (1,5 g/día) frente a la fracción flavonoide de la diosmina (1,5 g dos veces al día) en 51 pacientes con episodios agudos de EH. El doble ciego se mantuvo durante los primeros diez días, y los síntomas (dolor, secreción, prurito, edema, inflamación, sangrado y presión anal) se evaluaron al inicio, al segundo día, al octavo día y a las cuatro semanas. En el segundo día, se produjo una mejora significativa en seis de los siete síntomas en el grupo de la diosmina, y en los siete síntomas del grupo del dobesilato de calcio (Figura 2). Tras cuatro semanas, el 76 % de los pacientes del grupo del dobesilato de calcio y el 73 % del grupo de la diosmina estaban asintomáticos, mostrando ambos fármacos una similar buena tolerancia. En resumen, se lograba la misma eficacia con la mitad de dosis diarias de dobesilato de calcio en comparación con el control activo.38
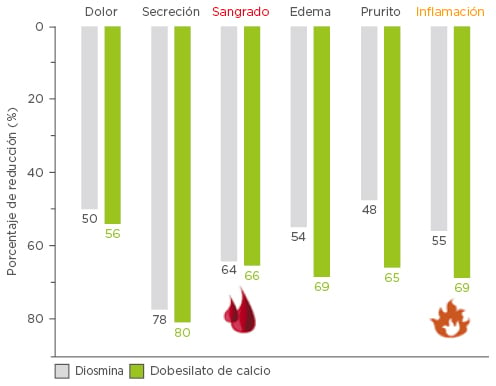
Figura 2: Efecto del tratamiento con dobesilato de calcio o diosmina sobre síntomas e inflamación relacionados con enfermedad hemorroidal al cabo de dos días.38
En un estudio aleatorizado, doble ciego, de dos semanas, se administró a pacientes con EH en grados I o II dobesilato de calcio (n=29) o una dieta rica en fibra (n=16). Los síntomas y la inflamación anoscópica se evaluaron en una escala de 0–2 al inicio y tras el tratamiento. Los pacientes tratados con dobesilato de calcio lograron una reducción significativa de los síntomas y de la anitis en la segunda semana respecto al inicio. Además, la inflamación anoscópica resultó significativamente mejor en el grupo del dobesilato de calcio en comparación con el grupo de la dieta. Los autores concluyeron que, junto con las recomendaciones dietéticas, intestinales y disciplinarias, el tratamiento oral con dobesilato de calcio supone un tratamiento eficiente, rápido y seguro para los síntomas agudos de la EH.39
El dobesilato de calcio es el único flebotónico disponible actualmente como terapia tópica. El régimen combinado oral / tópico se evaluó en un estudio aleatorizado, doble ciego, de seis semanas, sobre 115 pacientes con EH de grados I o II tratados con una dieta rica en fibra o con dobesilato de calcio (semana 1: 1 g/día por vía oral; semanas 2–6: 500 mg/día por vía oral y 0,5 % peso/peso (W/W) por vía tópica dos veces al día antes y después de la defecación). Los resultados incluyeron puntuaciones correspondientes tanto a los síntomas como a la inflamación anoscópica. En los pacientes tratados con dobesilato de calcio, el tiempo medio (intervalo) para el alivio de los síntomas fue de 6,5 días (2–12), y aproximadamente el 85 % de los pacientes consiguió reducir sus síntomas de forma significativa al cabo de dos semanas. Más del 80 % de los pacientes logró detener el sangrado, consiguiéndose la resolución de la anitis grave en seis semanas, frente al 44 % del grupo dietético. Las puntuaciones de los síntomas y de la anitis se redujeron significativamente desde el inicio hasta las seis semanas (p=0,0002 en ambas comparaciones). Asimismo, tanto los síntomas como la inflamación anoscópica fueron significativamente mejores en el grupo del dobesilato de calcio que en el de los pacientes sujetos únicamente a una dieta rica en fibra (p=0,0016 y p=0,0014, respectivamente).40
MANEJO MÉDICO DE LA ENFERMEDAD HEMORROIDAL CON DOBESILATO DE CALCIO EN PAKISTÁN
La carga de la EH en Pakistán resulta difícil de determinar. Es posible que la consulta en centros sanitarios sub-representa a la hora de representar la prevalencia real, ya que se producen tratamientos tanto con métodos convencionales como con otros que no lo son fuera del entorno clínico. Los resultados sugieren que un tratamiento de tres días con dobesilato de calcio (1,5 g/día) puede alcanzar una reducción del 60 % en los síntomas de la EH. No obstante, se carece de datos publicados por Pakistán.
Actualmente, se está efectuando un estudio en dos hospitales de Lahore para investigar la eficacia del dobesilato de calcio en el tratamiento de la EH. El estudio observacional prospectivo está seleccionando pacientes adultos con EH en grado I o II. Se excluye a los pacientes con enfermedad recurrente, con complicaciones como hemorroides trombosadas o estranguladas o con trastornos hemorrágicos. El criterio de valoración principal es la puntuación media de los síntomas hemorroidales según los siguientes criterios: dolor, secreción, sangrado, prurito, inflamación y edema. Las puntuaciones de los síntomas individuales se valoran sobre una escala visual análoga. Se anotó la puntuación del síntoma hemorroidal inicial, y se registró la puntuación tras tres días de tratamiento con dobesilato de calcio (1,5 g/día).
Según los resultados provisionales, la mayoría de los pacientes (N=30) eran varones (n=24). Se produjo una reducción del 54 % en la puntuación de los síntomas tras tres días, en consonancia con los resultados esperados. Los autores prevén ampliar los resultados provisionales a 300 pacientes para ofrecer datos específicos para el país respecto a la eficacia del dobesilato de calcio en la EH.
ECOGRAFÍA ENDORRECTAL EN HEMORROIDES: UNA NUEVA PERSPECTIVA DE LA ETIOLOGÍA
A pesar de la comprensión minuciosa de la fisiopatología de la EH, permanecen algunas zonas oscuras en la etiología subyacente de la enfermedad. Tanto la defecación como la continencia se basan en el control de la presión en el CA, aunque numerosos estudios que han utilizado la manometría anorrectal tanto en personas sanas como en enfermas han dejado preguntas sin responder. Por ejemplo, ¿por qué un tercio de los pacientes con incontinencia mantienen una presión anal normal? Los resultados disonantes dieron lugar al debate acerca de si la manometría rectal era la técnica correcta para comprender totalmente la fisiología de la incontinencia y, en caso afirmativo, si se estaban efectuando las mediciones correctas para cuestionar adecuadamente la fisiología anorrectal. La fisiología anorrectal está muy integrada, y no se puede estudiar adecuadamente centrándose en factores anatómicos o fisiológicos de forma fragmentada. La comprensión metodológica moderna requiere un movimiento hacia una teoría integrada de la coloproctología.
Hacia un modelo matemático de la continencia
Aunque describe el comportamiento de los fluidos newtonianos, los uroginecólogos y los cirujanos vasculares han utilizado satisfactoriamente la ecuación de caudal para estudiar el comportamiento de los fluidos no newtonianos y adquirir mayores conocimientos sobre urodinámica y hemodinámica, respectivamente. La ecuación, modificada para el sistema anorrectal, se formularía de este modo:
$$Flujo~(defecación)~=\frac{presión~intrarrectal}{resistencia~CA}$$
En estos términos, la incontinencia se puede describir como un flujo anormal de gas o contenido intestinal, mientras que una situación de bajo caudal por unidad de tiempo se describe como estreñimiento. La interacción entre la presión y la resistencia descrita por la ecuación de caudal explica el motivo por el que, un subconjunto que representa aproximadamente un tercio de los pacientes con incontinencia, presenta una presión anal normal y, al contrario, por qué no es infrecuente que algunos ejemplos de pacientes continentes con prolapso anal tengan cuadros colorrectales.
Los cirujanos reconocerán bien los determinantes principales de la resistencia del CA, la longitud y el diámetro del CA. Los pacientes incontinentes tienden a presentar CA cortos y anchos y los procedimientos correctivos se centran en el alargamiento y el estrechamiento del CA. El diámetro del CA es la variable más importante, como se puede reconocer en la ecuación de resistencia del CA en la que este factor se eleva a la cuarta potencia:
$$resistencia~CA~=\frac{128 \times viscosidad~dinámica~ \big( VD \big) \times longitud~CA}{3.14 \times \big( diámetro~CA \big) ^4}$$
La variable adicional representada en la ecuación, la VD, se refleja otra vez de forma intuitiva en la práctica clínica de suministrar a los pacientes laxantes para ablandar las heces cuando se encuentran estreñidos, y agentes astringentes en casos de incontinencia.
Ampliar la ecuación de flujo ilustra el incremento de la presión, la reducción de la longitud del CA, el aumento del diámetro del CA y la consistencia adecuada de la material fecal que son necesarios para la defecación normal:
$$Flujo~ \big( def. \big) ~=~presión~intrarrectal~ \big( PIR \big) \times \frac{3.14 \times \big( diámetro~CA \big) ^4}{128 \times VD \times longitud~CA}$$
Estos factores se pueden ver afectados por numerosos factores conductuales y fisiológicos, entre los que se encuentra la dieta que influye en la consistencia fecal, la sensación de retraso que aumenta la PIR debido a la acumulación de materia fecal y la tos, que aumenta la longitud y disminuye el diámetro del CA.
Se puede utilizar una ecuación bien conocida en otro ámbito de la medicina para conocer mejor el efecto de la presión en la fisiología anorrectal. La ley de Laplace, que se utiliza tanto en la fisiología cardiovascular como en la respiratoria, afirma que cuanto más grande sea el vaso, mayor es la tensión necesaria en la pared para soportar una presión determinada:
$$Tensión~de~la~pared~ \big( T \big)~=\frac{Presión~de~distensión~ \big( P \big) \times radio~\big( R \big) }{Grosor~de~la~pared~CA~ \big( \delta \big) }$$
La variable común del radio y del diámetro (2r) en la ley de Laplace y en la ecuación del caudal permite la integración de los dos modelos en una ley híbrida de la coloproctología:
$$Flujo~=~PIR\frac{3.15 \big( T \delta \big) ^4}{8 \times VD \times Longitud ~CA ^4}$$
Según la ley híbrida de la coloproctología, la presión del CA debe disminuir para facilitar la defecación, como recoge la bibliografía; por su parte, la tensión de la pared del CA se incrementa con el aumento del caudal durante la defecación. Sin embargo, en contra de los planteamientos anteriores, la ecuación indica que el grosor de la pared del CA debe aumentar durante la defecación para proteger el CA frente al aumento de la tensión de la pared y evitar la rotura. Este aumento del grosor del CA se ha demostrado desde entonces en sujetos de control mediante ecografía endorrectal.41
Grosor de la pared del canal anal y enfermedad hemorroidal
La relación entre el incremento del grosor de la pared y la defecación llevó a que los investigadores se planteasen una posible relación entre la reducción del grosor de la pared del CA y la EH. Puede que las hemorroides aumenten de tamaño para compensar o reducir el grosor, lo que daría finalmente lugar a una situación sintomática y patológica. Esta falta de grosor de la pared propuesta puede ser resultado de un esfuerzo excesivo o temprano, o de una falta congénita de grosor en la pared del CA, que puede predisponer a la EH.
Con el fin de investigar esta teoría, se ha emprendido un estudio prospectivo transversal (N=30) para comparar, mediante endoecografía, el grosor del esfínter del CA en pacientes con EH y en controles en reposo y en esfuerzo. Se incluyeron en este estudio quince pacientes que acudieron al hospital Kasr Al-Aini, de la universidad de El Cairo, en El Cairo, Egipto, con diferentes grados de EH y sin historial previo de cirugía anal o enfermedad anal concomitante. Los sujetos de control no presentaban historial de cirugía anal, afecciones con dolor anal ni enfermedades anales. Se representó la totalidad del CA mediante técnicas de imagen bidimensionales (2D) y tridimensionales (3D) tras una endoecografía circunferencial efectuada en cuatro puntos, con el fin de explicar el efecto de la sonda en el grosor anal tanto durante el reposo como en esfuerzo.
La distribución por sexos (60 % de varones) fue similar en los grupos con EH y de control. La mayoría de los pacientes presentaban hemorroides en grado III (60 %); el resto de los pacientes se distribuían homogéneamente entre los grados II y IV. Los pacientes de control presentaban hernia (60 %), bocio (20 %) o colecistitis crónica litiásica (20 %).
No existía una diferencia significativa en el grosor del interior del esfínter anal durante el reposo y el esfuerzo en el grupo de control ni en el grupo con EH (Tabla 2). No obstante, en el esfínter externo hubo una diferencia significativa en el grosor de la pared entre los estados de reposo y de esfuerzo en el grupo de control como predecía la ley híbrida de la proctología (Tabla 2). Sin embargo, no hubo una diferencia significativa en el grosor del esfínter externo durante el reposo y el esfuerzo en el grupo con EH (Tabla 2). Además, no se produjo una diferencia significativa entre el esfínter anal interno de los pacientes con EH y el de los controles durante el reposo (2,4 mm frente a 2,1 mm, respectivamente; p=0,071) ni durante el esfuerzo (2,5 mm frente a 2,2 mm, respectivamente; p=0,175). En cambio, el esfínter anal externo era significativamente más grueso en el grupo EH en comparación con el grupo de control tanto en reposo (6,6 mm frente a 5,7 mm, respectivamente; p=0,025) como en esfuerzo (6,9 mm frente a 6,2 mm, respectivamente; p=0,022).
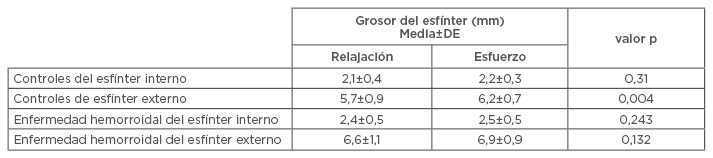
Tabla 2: Grosor del esfínter interno y externo en pacientes con enfermedad hemorroidal y controles durante la posición de relajación o de esfuerzo.
Los resultados sugieren una etiología común para los problemas del CA. Una tensión alta en la pared del CA, por ejemplo causada por el esfuerzo contra un esfínter tenso, puede dar lugar a un espasmo reflejo de los esfínteres anales que, a su vez, puede provocar una hipertrofia del músculo del esfínter externo. Se puede considerar la EH una respuesta fisiológica destinada a proteger las paredes intestinales frente a la rotura mediante el aumento del tamaño de las almohadillas anales y, en consecuencia, del grosor de la pared. El tratamiento satisfactorio de la EH debe incorporar un elemento comportamental centrado en lograr una defecación normal como respuesta a la urgencia.41-43
RESUMEN
En resumen, la EH está relacionada con sangrado, edema, dolor o incomodidad. La enfermedad afecta al 40−50 % de la población en algún momento de su vida y, en la mayoría de los países, en torno al 4 % de la población precisa de cirugía. Antes de empezar el tratamiento para las hemorroides con síntomas análogos como el sangrado, debe efectuarse la exclusión de una posible neoplasia mediante endoscopia anorrectal. Deben tratarse los síntomas, en especial las hemorragias agudas y la inflamación del tejido. Aunque la cirugía es necesaria en estados tardíos de la EH, se debe evitar someter a los pacientes a procedimientos innecesarios fomentados por algunas políticas gubernamentales mediante primas relacionadas con los procedimientos, por ejemplo. El dobesilato de calcio está indicado para los síntomas de la EH tanto en casos no quirúrgicos como en el preoperatorio y postoperatorio para «calmar» las hemorroides antes de la cirugía y para la curación posterior.